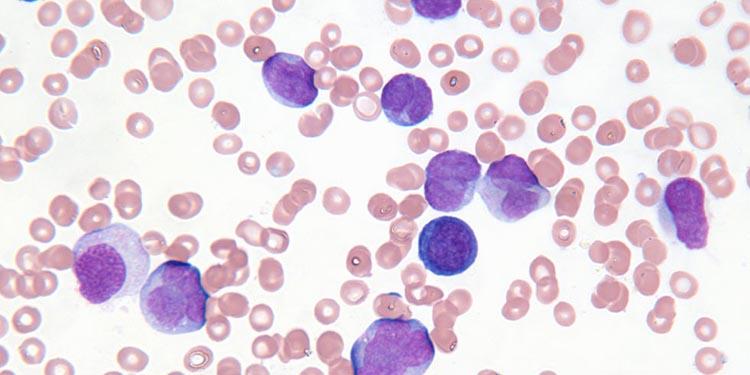
Лимфолейкоз
Содержание:
- Симптоматика
- Симптомы хронического лимфолейкоза
- Лимфолейкоз причины
- Группы риска
- Симптомы лимфолейкоза
- Диагностика Хронического лимфолейкоза (хронического лимфоидного лейкоза):
- Лечение лимфолейкоза острого
- Симптомы лимфолейкоза
- Лечение хроническоголимфолейкоза
- Диагностика Хронического лимфоцитарного лейкоза:
- Лечение лимфолейкоза
- Хронический лимфолейкоз
- Лечение острого лимфобластного лейкоза у детей
- Что такое лимфолейкоз
Симптоматика
Поскольку острая и хроническая формы недуга характеризуются различными признаками, то их следует рассматривать по отдельности.
Симптомы острой формы
Острый лимфолейкоз характеризуется наличием следующих проявлений:
- сниженный аппетит;
- частые приступы тошноты;
- боли в животе;
- резкое снижение веса;
- ничем не обусловленное повышение температуры;
- головные боли;
- анемия, при которой развивается бледность кожи;
- общая интоксикация.
Последний признак является одним из наиболее характерных, поскольку при лимфолейкозе происходит сильнейшее отравление организма.
Симптомы лимфолейкоза Основными симптомами болезни являются: увеличение размеров лимфоузлов, боль в левой части живота, отечности в области лица и рук, анемия, обмороки и головокружения, потеря веса, повышение температуры тела, общая слабость
В зависимости от степени прогрессирования заболевания возможны следующие симптомы острого лимфобластного лейкоза:
- расстройства ЖКТ (рвота и тошнота, диарея);
- тахикардия, аритмия и прочие проблемы в работе сердечно-сосудистой системы;
- нарушение функций ЦНС, ввиду чего возникают галлюцинации, зрение падает, наблюдаются сильные депрессивные состояния;
- боли в конечностях и позвоночнике;
- увеличение размеров периферических лимфоузлов;
- раздражительность.
Примерно в половине случаев заболевания в качестве симптома острого лимфолейкоза выступает геморрагический синдром с кровоизлияниями. Их называют петехиями. Это небольшие кровоизлияния, которые наблюдаются на слизистых оболочках и коже. Их размеры варьируются от булавочной головки до горошины.
Одно из сопутствующих лимфолейкозу заболеваний — нейролейкемия. Она развивается ввиду появления в организме очагов экстрамедуллярных поражений.
У мужчин при развитии лимфолейкоза может наблюдаться инфильтрация яичек. Как правило, это односторонняя патология, которая диагностируется не более чем в 3% случаев развития основного недуга.
Симптоматика хронического лимфолейкоза
Это заболевание характеризуется появлением в периферической крови большого количества опухолевых лимфоцитов. Хроническая форма недуга развивается медленнее острой, а нарушения функции кроветворения наблюдаются в данном случае лишь на поздней стадии развития недуга.
Основными симптомами болезни являются: увеличение размеров лимфоузлов, боль в левой части живота, отечности в области лица и рук, анемия, обмороки и головокружения
Существует несколько стадий болезни, каждая из которых характеризуется собственной симптоматикой:
- Начальная. Предполагает незначительный рост лимфоузлов одной или двух групп. При развитии данной стадии показатели лейкоцитоза в крови в течение длительного времени остаются неизмененными. Такие симптомы, как анемия и тромбоцитопения, отсутствуют. Пациент с начальной стадией должен находиться под наблюдением специалиста. Данная стадия имеет буквенное обозначение «А».
- Стадия В, или развернутая. Характеризуется нарастанием лимфоцитоза и сопровождается увеличением лимфоузлов. При этом в организме больного присутствуют инфекции рецидивирующего типа. Анемия и тромбоцитопения отсутствуют, а сам недуг нуждается в проведении активной терапии.
- Терминальная стадия – С. Развивается тогда, когда хроническая форма лейкоза проходит стадию злокачественной трансформации. Сопровождается анемией и тромбоцитопенией. Поражает лимфоузлы разных групп.
Вне зависимости от стадии заболевания, у пациентов с хронической формой лимфолейкоза наблюдаются следующие симптомы:
- недомогание и общая слабость;
- повышенная потливость;
- анемия;
- резкое снижение веса;
- увеличение лимфоузлов;
- ощущение тяжести в животе;
- повышенная восприимчивость к различным инфекциям;
- одышка при повышенных нагрузках.
Симптомы хронического лимфолейкоза
На начальной стадии патология протекает бессимптомно и может выявляться только по анализам крови. В течение нескольких месяцев или лет у больного хроническим лимфолейкозом выявляется лимфоцитоз 40-50%. Количество лейкоцитов приближено к верхней границе нормы. В обычном состоянии периферические и висцеральные лимфоузлы не увеличены. В период инфекционных заболеваний лимфатические узлы могут временно увеличиваться, а после выздоровления снова уменьшаться. Первым признаком прогрессирования хронического лимфолейкоза становится стабильное увеличение лимфоузлов, нередко – в сочетании с гепатомегалией и спленомегалией.
Вначале поражаются шейные и подмышечные лимфоузлы, затем – узлы в области средостения и брюшной полости, потом – в паховой области. При пальпации выявляются подвижные безболезненные плотноэластические образования, не спаянные с кожей и близлежащими тканями. Диаметр узлов при хроническом лимфолейкозе может колебаться от 0,5 до 5 и более сантиметров. Крупные периферические лимфоузлы могут выбухать с образованием видимого косметического дефекта. При значительном увеличении печени, селезенки и висцеральных лимфоузлов может наблюдаться сдавление внутренних органов, сопровождающееся различными функциональными нарушениями.
Пациенты с хроническим лимфолейкозом жалуются на слабость, беспричинную утомляемость и снижение трудоспособности. По анализам крови отмечается увеличение лимфоцитоза до 80-90%. Количество эритроцитов и тромбоцитов обычно остается в пределах нормы, у некоторых больных выявляется незначительная тромбоцитопения. На поздних стадиях хронического лимфолейкоза отмечаются снижение веса, ночные поты и повышение температуры до субфебрильных цифр. Характерны расстройства иммунитета. Больные часто страдают простудными заболеваниями, циститом и уретритом. Наблюдается склонность к нагноению ран и частое образование гнойников в подкожной жировой клетчатке.
Причиной летального исхода при хроническом лимфолейкозе часто становятся тяжелые инфекционные заболевания. Возможны воспаления легких, сопровождающиеся спаданием легочной ткани и грубыми нарушениями вентиляции. У некоторых больных развивается экссудативный плеврит, который может осложняться разрывом или сдавлением грудного лимфатического протока. Еще одним частым проявлением развернутого хронического лимфолейкоза является опоясывающий лишай, который в тяжелых случаях становится генерализованным, захватывая всю поверхность кожи, а иногда и слизистые оболочки. Аналогичные поражения могут наблюдаться при герпесе и ветряной оспе.
В числе других возможных осложнений хронического лимфолейкоза – инфильтрация преддверно-улиткового нерва, сопровождающаяся расстройствами слуха и шумом в ушах. В терминальной стадии хронического лимфолейкоза может наблюдаться инфильтрация мозговых оболочек, мозгового вещества и нервных корешков. По анализам крови выявляются тромбоцитопения, гемолитическая анемия и гранулоцитопения. Возможна трансформация хронического лимфолейкоза в синдром Рихтера – диффузную лимфому, проявляющуюся быстрым ростом лимфоузлов и формированием очагов за пределами лимфатической системы. До развития лимфомы доживает около 5% пациентов. В остальных случаях смерть наступает от инфекционных осложнений, кровотечений, анемии и кахексии. У некоторых больных хроническим лимфолейкозом развивается тяжелая почечная недостаточность, обусловленная инфильтрацией почечной паренхимы.
Лимфолейкоз причины
Чаще всего точно определить, что могло послужить причиной начала лимфолейкоза, не представляется возможным. Но многолетние исследования в этой области позволили выделить основные факторы, которые способствуют развитию заболевания.
Имеются данные о случаях семейного заболевания лемфолейкозом. Это свидетельствует о генетической предрасположенности к данному заболеванию. Также ученые выделили ряд врожденных патологий, наличие которых повышает риск развития лимфолейкоза. К ним относятся: синдром Дауна, агранулоцитоз, синдром Вискотта-Олдрича и другие.
Вирусы могут провоцировать ряд гематологических злокачественных заболеваний, в том числе и лимфолейкозы. Исследования на коровах, приматах подтвердили, что вызывать болезнь могут как РНК-, так и ДНК-вирусы. Точное подтверждение получили данные о провоцировании вирусом Т-клеточных лимфом. Вирус Эпштейн-Барра способствует развитию В-клеточного острого лимфолейкоза.
Малые дозы ионизирующего излучения не приводят к болезни кроветворной системы, однако лимфолейкозы возникают при высоких дозах облучения, как одно из проявлений лучевой болезни. Лучевая терапия онкологических заболеваний в 10 процентах случаев приводит к лимфолейкозам.
Химиотерапия онкобольных также может быть причиной возникновения данного злокачественного гематологического заболевания.
Бензол, пестициды и другие химические вещества в разы повышают риск лимфолейкоза.
В некоторых изданиях публикуются данные о влиянии курения на процесс окногенеза лимфолейкоза.
В результате комбинации перечисленных факторов происходят мутации в клетках лимфоидной ткани. В последующем эти клетки имеют неконтролируемый рост и размножение. Клетки теряют возможность переходить в более зрелые формы. Иммунная система не может истреблять злокачественно измененные кровяные тельца. Измененные клетки выходят в кровь из костного мозга и заселяют ткани и органы: селезенку, лимфатические узлы, печень и др. В это время происходит выселение других клеток кроветворной системы из костного мозга. Преобладающим становится злокачественный росток. В данных условиях угнетения иммунной системы, человек страдает различными инфекционными заболеваниями, которые могут привести к летальному исходу.
Группы риска
В большинстве случаев болезнь поражает детей 2-5 лет. У подростков обнаруживается гораздо реже. Дети переносят заболевание тяжело: на ранних этапах возникают усталость, быстрая утомляемость. Увеличиваются лимфоузлы.
У ребенка происходит внезапное увеличение живота, боли в суставах. На теле бывают синяки, их часто ассоциируют с повышенной активностью ребенка, неуклюжестью, ударами и падениями во время игр.
Любая царапина приводит к обильному кровотечению, остановить кровь бывает невероятно сложно. На более поздних этапах ребенок жалуется на сильные головные боли, его тошнит, возможна рвота. Температура тела значительно поднимается.
Заболевание возникает у взрослых редко. В основном от него страдают люди старше 50-ти лет. Прежде всего, при этом страдают селезенка и печень. Эти органы увеличиваются в размере. Возникают боли, чувство тяжести.
Лимфоузлы увеличиваются в размере, вызывают неприятные ощущения и даже боль. Они сдавливают бронхи, что приводит к сильному кашлю и одышке.
Человек ощущает слабость, вялость. У него понижена работоспособность. Возможна активизация хронической инфекции.
Симптомы лимфолейкоза
Симптомы хронического лимфолейкоза отличаются большим разнообразием и во многом зависят от возраста больных. У одних заболевание протекает спокойно, и больные длительное время не нуждаются в лечении. У других — процесс протекает бурно и тяжело, поэтому требуется немедленное начало лечения.
Одной из причин такого разнообразия течения являются возрастные особенности больных. У лиц пожилого возраста чаще отмечается «застывшая», не прогрессирующая, вялотекущая форма, при которой симптомы не меняются на протяжении многих лет — это может быть 20-30 лет. В молодом возрасте наблюдается прогрессирующее течение и высокая встречаемость опухолевых форм.
Вначале жалобы неспецифичны: слабость, повышенная потливость, снижение веса, частые простудные заболевания. На этой стадии гемобластоз выявляется случайно при обращении к врачу по различным поводам. В дальнейшем основные симптомы хронического лимфолейкоза у всех пациентов включают увеличение лимфоузлов селезенки и печени. Сначала происходит незначительное увеличение узлов в определенной последовательности: шейные, затем подмышечные, паховые и другие группы.
Первое увеличение узлов может быть связано с респираторными заболеваниями, когда обнаруживаются увеличенные узлы на шее. В это же время может появиться «заложенность» в ушах и ухудшиться слух, что связано с разрастанием лимфатической ткани в евстахиевых трубах, которая отекает при инфекции. Наибольшие размеры узлов отмечаются у лиц молодого возраста — размеры шейных, подмышечных, могут достигать 4-5 см и превращаться в конгломераты.
Лимфоузлы, независимо от возраста, эластичны, подвижны (за исключением «пакетов» узлов) и безболезненны. Увеличение абдоминальных и забрюшинных чаще отмечается у лиц молодого возраста. Умеренное увеличение селезенки наблюдается у молодых пациентов, а значительная спленомегалия — у пожилых. Селезенка у них достигает громадных размеров, опускаясь в малый таз. Объясняется это тем, что у молодых лиц преобладает инфильтрация опухолевыми клетками узлов, у пожилых — селезенки, увеличение которой проявляется тяжестью или дискомфортом, а также ранним насыщением. Увеличение печени проявляется тяжестью, возможны тошнота, снижение аппетита и отрыжка.
За счёт скопления опухолевых клеток в костном мозге и угнетения нормального кроветворения на поздних стадиях развивается анемия, проявляющаяся головокружением, кровоизлияниями и кровотечениями из-за снижения уровня тромбоцитов. Характерно выраженное угнетение иммунитета, поэтому появляется предрасположенность к инфекциям (простудные заболевания, пиодермии, пневмонии).
Терминальная стадия характеризуется прогрессирующим ухудшением состояния, истощением, интоксикацией, отсутствием аппетита, повышением температуры. Повышение температуры может быть связано и с самим заболеванием, а также с тяжелой пневмонией или туберкулезом легких. Тяжелая генерализованная инфекция очень характерна для терминальной стадии и является причиной их смерти. Возможна инфекция кожи и мочевыводящих путей. Герпетическая инфекция также может присоединиться на любой стадии, но чаще в терминальной.
Один из грозных признаков терминальной стадии — почечная недостаточность, которая связана с инфильтрацией ткани почек лейкозными клетками. Проявляется уменьшением выделения мочи, а в крови значительно повышается содержание мочевины и остаточного азота. В терминальной фазе также возможно появление нейролейкемии, которая проявляется головными болями, рвотой, периферическими параличами. При лимфоидной инфильтрации легких развивается выраженная одышка и дыхательная недостаточность.
Характерным признаком конечной стадии является анемия, которая связана лимфоидной инфильтрацией костного мозга и вытеснением красного кроветворного ростка. Анемия проявляется выраженной слабостью, одышкой, головокружением. У некоторых больных развивается бластный криз и происходит трансформация ХЛЛ в другие лимфопролиферативные заболевания (синдром Рихтера, плазмаклеточный лейкоз, пролимфоцитарный лейкоз, миеломная болезнь).
Диагностика Хронического лимфолейкоза (хронического лимфоидного лейкоза):
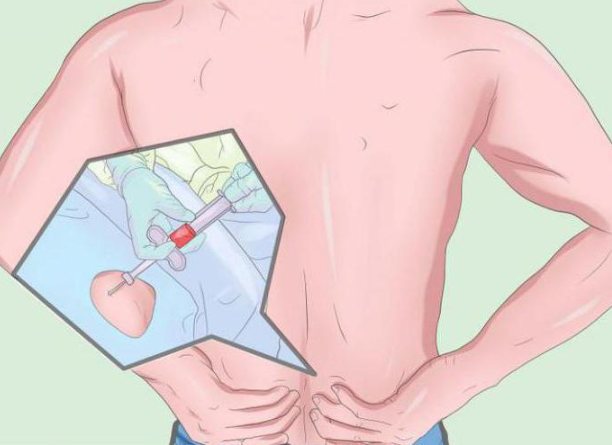
В подавляющем большинстве случаев при первичном обращении больного недостаточно исследования периферической крови (абсолютный лимфоцитоз). Необходимы стернальная пункция, трепанобиопсия подвздошной кости и по показаниям биопсия лимфатического узла (с отпечатками). Гистологическая картина при типичном варианте заболевания представлена инфильтрацией малыми лимфоцитами, среди которых обнаруживается небольшое количество пролимфоцитов, лимфобластов, имеет место стертость рисунка строения узла, выявляется выраженное рассасывание костных балок с истончением их и образованием обломков. Инфильтрация костного мозга в основном малыми лимфоцитами носит диффузный или диффузно-очаговый характер. Объем жировой ткани резко уменьшен.
Лечение лимфолейкоза острого
При грамотном лечении, как правило, лимфолейкоз у детей излечивается полностью
В процессе лечения лимфолейкоза острого важно придерживаться определенных принципов
Так, например, важен принцип широкого спектра воздействия, когда применяются химиопрепараты с различными механизмами воздействия. Не менее важен принцип использования адекватных дозировок: при резком снижении дозы вероятен рецидив заболевания, а при чрезмерном увеличении – повышается риск осложнений лимфолейкоза.
Врач при назначении пациенту препаратов должен придерживаться принципа этапности и преемственности.
Но главным принципом лечения лимфолейкоза острого является непрерывность от самого начала и до полного выздоровления. Возникновение рецидивов заболевания существенно сокращает шансы на полное выздоровление. Как правило, при возникновении рецидивов применяются несколько коротких курсов химиотерапии в высоких дозировках.
Симптомы лимфолейкоза
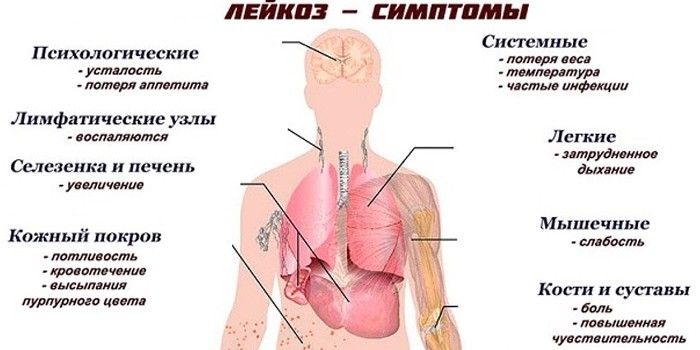
Общими признаками болезни являются слабость (астения), головокружение, утрата аппетита, уменьшение веса.
Острой и хронической разновидностям патологии свойственны увеличение лимфоузлов, одышка, сухой кашель, бледность кожных покровов из-за анемии.
Острый лимфолейкоз
Основные признаки:
- повышение температуры тела;
- разного рода интоксикации, сопровождающиеся тошнотой, мигренью, диареей, галлюцинациями;
- аритмия, тахикардия;
- раздражительность, депрессия;
- боль в области позвоночника, конечностях;
- геморрагический синдром (50% случаев);
- нейролейкемия.

Хронический лимфоцитарный лейкоз
Характерные симптомы:
- увеличение печени, селезенки (гепатомегалия, спленомегалия), тяжесть в животе;
- подверженность инфекционным болезням;
- повышенная потливость;
- аллергические реакции;
- тромбоцитопения;
- нейтропения.
Особенности проявлений форм хронического лимфолейкоза
На основании симптомов, клинических особенностей, скорости развития заболевания классифицируются следующие его формы:
- Доброкачественная – лимфоузлы, селезенка увеличиваются медленно, осложнений не наблюдается.
- Прогрессирующая (классическая) – развивается лейкоцитоз, характерен ускоренный рост лимфатических узлов.
- Опухолевая – заметно увеличиваются лимфоузлы.
- Спленомегалическая – преимущественно растет селезенка.
- Лимфолейкоз с цитолизом – гибнут патологические клетки, происходит интоксикация организма.
- Костномозговая – поражается костный мозг.
- Лимфолейкоз с цитолизом – массовая гибель патологических клеток, интоксикация организма.
- Волосатоклеточный лейкоз – на патологических клетках образуются выросты-ворсинки.
- Лимфолейкоз с парапротеинемией – атипичные клетки выделяют белки.
- Т-форма – поражается кожная клетчатка, развиваются нейтропения, анемия.

Стадии развития
Основными критериями развития болезни являются показатели распространенности и степень нарушения функции кроветворения в костном мозге. Характерные для каждой стадии признаки:
- Начальная (А) – небольшие увеличения в 1–2 группах лимфоузлов. Симптомы лейкоцитоза в крови на протяжении длительного времени отсутствуют. Тромбоцитопения, анемия не наблюдаются.
- Развернутая (В) – нарастание лейкоцитоза. Лимфатические узлы массово увеличиваются, появляются рецидивирующие инфекции. Тромбоцитопения, анемия не диагностируются.
- Терминальная (С) – злокачественное перерождение хронического лейкоцитоза. Появляются тромбоцитопения и анемия.
Обозначение, кроме букв, нередко содержит римские цифры, указывающие на специфику и определенные признаки лимфоцитоза:
- – симптомы отсутствуют;
- I – увеличиваются лимфоузлы;
- II – увеличиваются селезенка или печень;
- III – снижается гемоглобин (анемия);
- IV – диагностируется тромбоцитопения.
Лечение хроническоголимфолейкоза
| Препарат | Механизм действия | Способ применения | Эффективность |
| Флударабин | Цитостатический препарат из группы пуриновых аналогов | 25 мг/м2 внутривенно в течение трёх дней. Интервал между курсами – один месяц | Считается наиболее эффективным пуриновым аналогом. Полные ремиссии удаётся получить у большинства пациентов. Для продления периода ремиссии рекомендуется применение данного препарата в сочетании с другими цитостатиками |
| Циклофосфамид | Противоопухолевое, цитостатическое, иммунодепрессивное, алкилирующее действие | 250 мг/м2 внутривенно в течение трёх дней | В сочетании с другими препаратами составляет наиболее эффективные схемы лечения с наименьшим количество побочных эффектов |
| Ритуксимаб | Моноклональные антитела к антигену CD20 | 375 мг/м2раз в три недели | В сочетании с цитостатиками повышает вероятность достижения полных и длительных ремиссий |
| Хлорамбуцил | Алкилирующее вещество, блокатор синтеза ДНК | От 2 до 10 мг в сутки в течение 4-6 недель | Считается эффективным цитостатиком с избирательным действием на лимфоидную опухолевую ткань |
- «FCR» — флударабин, циклофосфамид, ритуксимаб – самая распространённая и высокоэффективная схема лечения;
- Хлорамбуцил+ритуксимаб – применяется при наличии соматических патологий;
- «СОР» — циклофосфамид, винкристин, преднизолон – программа повторяется каждые 3 недели, проводится в общем 6-8 циклов, назначается обычно при прогрессировании заболевания на фоне лечения другими препаратами;
- «СНОР» — циклофосфамид, винкристин, преднизолон, адриабластин – проводится при отсутствии эффективности программы «СОР».
Лучевая терапияУдаление селезёнки
Диагностика Хронического лимфоцитарного лейкоза:
Анализ крови. По количеству клеток крови и их виду под микроскопом можно заподозрить лейкоз. У большинства больных хроническим лейкозом имеется повышенное количество лейкоцитов, снижение числа эритроцитов и тромбоцитов.
Биохимический анализ крови помогает уточнить функцию почек и состав крови.
Исследование костного мозга дает возможность установить диагноз лейкоза и оценить эффективность лечения.
Спинно-мозговая пункция позволяет выявить опухолевые клетки в спинно-мозговой жидкости и провести лечение путем введения химиопрепаратов.
С целью уточнения типа лейкоза используются специальные методы исследования: цитохимия, проточная цитометрия, иммуноцитохимия, цитогенетика и молекулярно-генетическое исследование.
Рентгенологические исследования грудной клетки и костей позволяют выявить поражение лимфатических узлов средостения, костей и суставов.
Компьютерная томография (КТ) дает возможность обнаружить поражение лимфатических узлов в грудной полости и животе.
Магнитно-резонансная томография (МРТ) особенно показана при исследовании головного и спинного мозга.
Ультразвуковое исследование (УЗИ) позволяет отличить опухолевые и кистозные образования, выявить поражение почек, печени и селезенки, лимфатических узлов.
Лечение лимфолейкоза
Лечение лимфолейкоза в острой стадии начинают с назначения медикаментов, подавляющих рост опухолей в костном мозге и крови. В тех случаях, когда опухоль поразила нервную систему и оболочку мозга, дополнительно проводят облучение черепа.
Для лечения лимфолейкоза в хронической стадии разработано несколько методов: проводят химиотерапию с применением пуриновых аналогов, например препарата Флудара, биоиммунотерапию – вводят моноклональные антитела, уничтожающие только раковые клетки, не задевая при этом неповрежденные ткани.
Если эти методы оказались неэффективными пациенту назначают высокодозированную химиотерапию и трансплантацию костного мозга.
Если обнаружена большая опухолевая масса, в качестве дополнительного лечения назначают лучевую терапию.
При лимфолейкозе может быть увеличена селезенка, поэтому при значительном изменении этого органа показано его удаление.
Хронический лимфолейкоз
Хронический лимфатический лейкоз – это процесс, при котором нарушается b-клеточный круговорот лимфоцитов. Изменённые лимфоциты воспроизводятся, не погибают и накапливаются в органах. Создаваемые антитела не выполняют защитную функцию.
Распространённость ХЛЛ составляет третью часть заболеваний. В 90% случаев болезнь развивается после 50 лет, при этом мужчины болеют чаще в 2 раза. Причины возникновения заболевания: наследственность, иммунитет, нарушения на генетическом уровне. Для хронического лимфолейкоза характерно развитие иммунодефицита, который повышает чувствительность к вирусам и порождает опухолевые клетки.
Виды и стадии заболевания
Классификация форм хронического типа:
- Доброкачественный лимфолейкоз характеризуется удовлетворительным состоянием пациента. Показатели лейкоцитов в крови растут медленно. Продолжительность жизни с момента констатирования болезни составляет 15-30 лет.
- Прогрессирующий лимфоидный лейкоз начинается так же, как и доброкачественный. Однако повышение лейкоцитов в крови наблюдается из месяца в месяц. Отмечается характерный симптом: увеличение лимфоузлов с мягкой консистенцией.
- Спленомегалическая форма характеризуется увеличением селезёнки и выраженными признаками анемии.
- Опухолевый вид ХХЛ характеризуется такой клинической картиной: лимфоузлы увеличены, с плотной консистенцией. Из-за поражения медиастинальных лимфоузлов происходит сдавливание органов. Показатель лейкоцитов в крови около 100 тыс.
- Т-клеточный лимфолейкоз может характеризоваться увеличением лимфоузлов, поражением кожи в виде бляшек, язв и опухоли.
Обследование лимфатических узлов
Выделяют стадии протекания болезни: начальную, развернутую и терминальную. При начальной стадии жалобы отсутствуют. Но с течением времени человек ощущает постоянную утомляемость, слабость, повышенную потливость. В крови количество лейкоцитов превышают 50 тыс., констатируется наличие клеток Боткина-Гумпрехта. Костный мозг характеризуется большим количеством лимфоцитов. Развёрнутая стадия представляет генерализованное увеличение лимфоузлов, увеличение размеров печени и селезенки. Из характерных признаков: отек лица, анемия, шум в ушных раковинах. При хроническом лимфолейкозе терминальной стадии выражен интоксикационный синдром. Увеличенные лимфоузлы сдавливают ткани, на фоне этого возникает болевой синдром. Развивается бластный криз.
Инфекционные осложнения при ХЛЛ возникают на любой стадии, наиболее часто проявляются в виде лёгочных инфекций.
Помимо доброкачественного течения болезни, хронический лимфоцитарный лейкоз становится причиной развития таких патологий, как волосатоклеточный лейкоз (ВЛЛ) и болезнь Рихтера. ВВЛ – редкая опухоль, поражающая лимфоидные клетки костного мозга, селезенки и крови. Синдром Рихтера – заболевание, при котором происходит развитие крупноклеточного образования – лимфомы.
Лечение
Хронический лимфолейкоз обычно имеет доброкачественный характер. Начальные стадии отличаются отсутствием симптоматики. При большой скорости прогрессирования назначается химиотерапия. Показаниями к терапии являются такие симптомы: увеличение лимфоузлов, провоцирующих сдавливание внутренних органов, потеря веса и анемические признаки. Выбор терапии основан на 3 факторах: характер болезни, возраст и состояние пациента, наличие сопутствующих осложнений. В зависимости от возрастной категории, в развитии патологии выделяют пациентов молодого, преклонного и старческого возраста.
Используется также метод лучевой терапии. Он эффективен при лечении лимфоузлов, находящихся в локальной зоне.
Лечение острого лимфобластного лейкоза у детей
Лечение ОЛЛ обычно проходит в несколько этапов:
- Первый этап
– индукционная терапия (лечение при помощи электромагнитных волн). Цель этой фазы – убить как можно больше бластных клеток в крови и костном мозге;
- Второй этап
– консолидирующая химиотерапия. Во время этой фазы необходимо уничтожить бласты, оставшиеся после первого этапа. Они могут быть неактивными, однако, обязательно начнут размножаться и вызовут рецидив;
- Третий этап
– поддерживающая терапия. Цель здесь та же самая, что и на втором этапе, но дозы лекарств значительно ниже. При этом поддерживающая терапия крайне важна, чтобы избавиться от негативных последствий химиотерапии.
На протяжении всего курса лечения у ребенка будут регулярно брать новые анализы крови и костного мозга. Это необходимо, чтобы выяснить насколько хорошо организм реагирует на лечение.
Стратегия борьбы с ОЛЛ будет варьироваться в зависимости от возраста ребенка, подтипа заболевания и степени риска для здоровья. В общих чертах для лечения острого лимфобластного лейкоза у детей используют пять видов лечения:
- Химиотерапия. Это наиболее распространенный метод лечения ОЛЛ и лейкемии. Она обычно предполагает комбинацию из нескольких препаратов (антиметаболиты, винкаалкалоиды, синтетические производные подофиллина, алкилирующие агенты и т.д.). При этом в каждом случае комбинация препаратов подбирается индивидуально. Лекарства для химиотерапии могут приниматься перорально, либо вводиться в вену или мышцы. В отдельных случаях препараты могут вводить непосредственно в спинномозговой канал (дефектные клетки могут «прятаться» внутри спинного мозга).
- Лучевая терапия. Представляет собой метод лечения ионизирующей радиацией, которая убивает раковые клетки и останавливает их рост. Источником излучения может быть специальный аппарат (внешняя лучевая терапия) или радиоактивные вещества, доставляемые в организм или непосредственно к источнику раковых клеток (внутренняя лучевая терапия). При лечении ОЛЛ онкологи назначают лучевую терапию только в самых крайних случаях с высоким риском, поскольку радиация крайне негативно сказывается на развитии мозга, особенно у детей младшего возраста.
- Таргетная (молекулярно-таргетная) терапия. Используется для целевого выявления и уничтожения раковых клеток без ущерба для всего организма. Препараты, называемые ингибиторами тирозинкиназы, блокируют фермент, который стимулирует рост бластных клеток, вызванный специфическими генетическими мутациями.
- Химиотерапия в сочетании с трансплантацией стволовых клеток. Она призвана убить собственные бласты организма и заменить кроветворящие клетки донорскими. Это может быть необходимо, если была замечена генетическая аномалия собственных стволовых клеток или они серьезно пострадали после предыдущих этапов лечения. Собственные стволовые клетки пациента (или клетки донора) замораживают, а затем приступают к интенсивному курсу химиотерапии. После этого сохраненные стволовые клетки пересаживают обратно в костный мозг. Трансплантация стволовых клеток может иметь тяжелые краткосрочные и долгосрочные побочные эффекты, поэтому редко применяется для лечения ОЛЛ у детей и подростков. К ней прибегают при рецидиве болезни.
- Кортикостероиды. Детям с ОЛЛ часто назначают курс кортикостероидных препаратов, таких как преднизон или дексаметазон. Однако у этих препаратов могут быть различные побочные эффекты, включая набор веса, повышение сахара в крови, опухание лица.
Новым подходом при лечении острого лимфобластного лейкоза у детей является так называемая CAR-T терапия, или адаптивная клеточная терапия. Препарат изготавливается из крови самого пациента. Клетки модифицируются таким образом, чтобы позволить им идентифицировать аномальные бластные клетки и устранить их.
Нужно понимать, что лечение острого лимфобластного лейкоза всегда рискованно и сопровождается множеством побочных эффектов. Они могут включать:
- анемию (падение уровня эритроцитов);
- легкое кровотечение;
- тошноту, рвоту;
- язвы во рту;
- выпадение волос;
- диарею;
- истончение костей;
- снижение иммунитета и сопутствующие инфекции.
Пациенту с ОЛЛ необходимо крайне тщательно соблюдать личную гигиену во время всего курса лечения и восстановления. Любая болезнь (даже обычная ОРВИ) может спровоцировать тяжелейшие последствия
Ребенок будет нуждаться в регулярных осмотрах и после успешного лечения, чтобы избежать рецидива.
Что такое лимфолейкоз
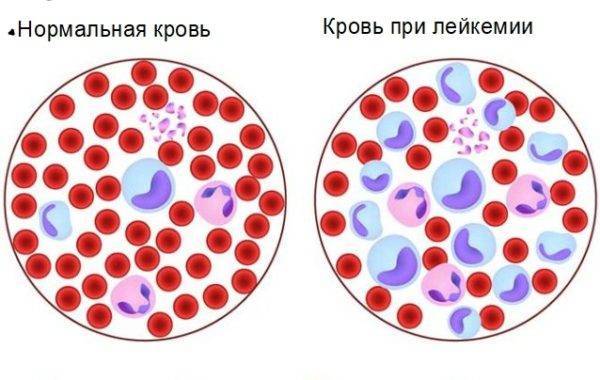
Многие пациенты не знают, что это за болезнь лимфолейкоз, и даже не подозревают о ее существовании. С термином лейкоз обычно знакомы люди с минимальным запасом медицинских знаний, но, приблизительно полагая, что это рак крови, они и не подозревают, что это не одно заболевание, а целая группа болезней, вариабельная по этиологии. В лимфолейкозе поражаются лимфатические ткани, узлы и клетки. Лимфолейкоз – это злокачественный процесс, который приводит к негативным изменениям в лимфоцитах, постепенно распространяясь на лимфоузлы, и лимфоидные ткани.
Любые клетки крови находятся в непрерывном кровотоке. Это результат характерного изменения иммунофенотипа лимфоцитов, представляющих собой уже раковые клетки. Процесс распространяется по костному мозгу и периферической крови. Эти клетки вовлекают в процесс патологического преобразования и иммунную систему, и другие клетки крови. Результатом этого является увеличение количества лейкоцитов, в составе которых уже не привычные 19-37% лимфоцитов, а более 90%. Но высокий процент лимфоцитов в крови не означает, что они выполняют свои функции, ведь это так называемые «новые», атипичные клетки, уже не несущие ответственности за иммунитет.
В нормальном состоянии В-лимфоциты проходят через несколько стадий развития и отвечают за гуморальный иммунитет, достигнув конечной стадии и образовав плазменную клетку. Превратившись в атипичное образование, они начинают в незрелом виде скапливаться в кроветворных органах, в результате чего и происходит заражение здоровых тканей и увеличение количества лейкоцитов. Развиваются серьезные патологии, происходит снижение иммунитета, отмечаются функциональные сбои в органах и системах. Состояние пациента начинает ухудшаться, организм не может сопротивляться вирусным и инфекционным заболеваниям. Но и пораженные селезенка, и печень, и деструкция клеток костного мозга, – все это приводит к тому, что состояние больного ухудшается. Он намного тяжелее переносит проявления заболеваний из-за ослабления иммунитета, и со временем оказывается беззащитным перед лимфолейкозом, поразившим органы и ткани организма.