Признаки, прогноз и анализ крови при лейкозе у детей
Содержание:
- Острый лейкоз лечение
- Симптомы
- Схема лечения лейкоза у детей
- Причины возникновения
- Какие анализы берут при лейкемии у детей
- Применяемые методы терапии
- Острый лимфобластный лейкоз у детей: что это такое?
- Причины лейкоза у детей
- Причины
- Симптомы лейкоза у детей
- Эпидемиология. Причины.
- Причины лейкоза у детей
- Стадии
Острый лейкоз лечение
Далеко не всегда является приговором острый лейкоз: лечение гемобластозов проводится в специализированных гематологических отделениях. Главным направлением современного лечения острых лейкозов является максимальное уничтожение (эрадикация) лейкозных клеток. При диагнозе острый лейкоз лечение проводят по протоколам интенсивной (тотальной) химиотерапии, которая заключается в использовании комбинаций химиопрепаратов для достижения ремиссии (индукция ремиссии, консолидация), профилактике нейролейкемии, длительном противорецидивном (поддерживающем) лечении в периоде ремиссии.
При лечении острых лейкозов чаще применяют такие противоопухолевые препараты:
- Алкилирующие агенты (циклофосфан, эндоксан, ифосфамид).
- Антиметаболиты — антагонисты фолиевой кислоты (метотрексат, аметоптерин); антагонисты пурина (меркаптопурин, цитарабин, цитозар, Алексан).
- Противоопухолевые антибиотики (актиномицин).
- Антрациклины (рубомицин, адриамицин, Фарморубицин).
- Препараты растительного происхождения (алкалоиды) — винкристин, онковин, андезин.
- Епидофолотоксины (этопозид, тенипозид).
- Ферментные препараты (аспарагиназа, краснитин, лейназа).
После завершения лечения по протоколу ребенок в течение 2-х лет получает поддерживающую терапию (меркаптопурин ежедневно и метотрексат один раз в неделю) под контролем анализов периферической крови.
Острый лейкоз прогноз для жизни ребенка
При лимфобластном остром лейкозе прогноз 5-летней выживаемости в большинстве клиник составляет 80-86%, при миелобластной лейкемии — 13-30%.
Виды лейкоза: хронический миелолейкоз
Хронический миелолейкоз (ХМЛ) — миелопролиферативные заболевания, при которых морфологическим субстратом являются преимущественно созревающие и зрелые гранулоциты, в основном нейтрофилы. Хронический миелолейкоз встречается в детском возрасте редко и составляет 2-5% случаев лейкозов у детей.
Выделяют взрослый и ювенильный типа хронического миелолейкоза.
Ювенильный тип встречается у детей до 4 лет и характеризуется наличием анемического, геморрагического, интоксикационного и пролиферативного синдромов. Иногда отмечается экзематозный тип. В анализе крови анемия, тромбоцитопения, лейкоцитоз со сдвигом к о-миелоцитов, иногда до миелобластов, ускорение СОЭ. В культуре клеток определяется высокий уровень фетального гемоглобина.
Взрослый тип длительное время протекает субклинично, увеличение селезенки или гиперлейкоцитоз оказываются иногда лишь при плановых обследованиях. Течение ХМЛ масс имеет три фазы: медленную, хроническую (длится около 3 лет), акселерации (длится около 1-1,5 лет, при лечении можно вернуть к хронической фазе). Развитие бластного кризиса наблюдается при терминальном обострении.
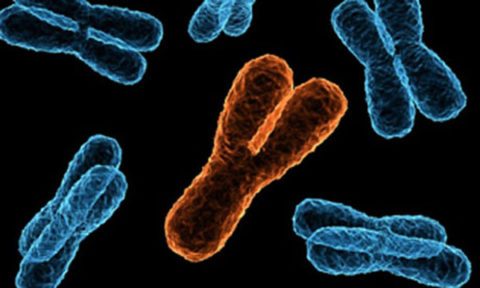
В период акселерации развернутая картина заболевания. Отмечается слабость, повышенная утомляемость, общее недомогание, увеличение размеров живота, боль в левом подреберье, при пальпации селезенка большого размера. Лимфатические узлы увеличены незначительно. В анализе крови обнаруживается гиперлейкоцитоз со смещением к миелобластам (лейкемический провал отсутствует), эозинофильно-базофильная ассоциация (умеренное повышение количества эозинофилов и базофилов), лимфопения, СОЭ ускорена. В костном мозге также выражена миелоцитарная реакция. У 95% больных выявляется дополнительная хромосома в группе 22-й пары (филадельфийская хромосома-РП1-хромосома). При транслокации материала между 9-ю и 22-ю хромосомами происходит перенос протоонкогена; считают, что именно этот ген и вызывает развитие ХМЛ.
Лечение проводят химиопрепаратами (гидреа, бусульфан, миелосан, миелобромол, Гливек и проч.), Интерфероном. Взрослый тип имеет более длительное течение. В случае развития бластного кризиса терапию проводят по протоколам лечения острого лейкоза. После трансплантации костного мозга и лучевой терапии ХМЛ возможно выздоровление. Трансплантации аллогенного костного мозга от совместимого донора проводят в хронической фазе хронического миелоидного лейкоза.
Симптомы
Одним из признаков лейкоза может быть повторяющаяся ангина.
Начало болезни может быть и острым, и постепенным. В клинике лейкоза у малышей выделяют такие синдромы:
- интоксикационный;
- геморрагический;
- кардиоваскулярный;
- иммунодефицитный.
Достаточно часто заболевание начинается внезапно и развивается бурно. Повышается температура до высоких цифр, отмечается общая слабость, появляются признаки инфекции в ротоглотке (ангины, стоматит), носовые кровотечения.
При более медленном развитии лейкоза у детей характерным проявлением бывает интоксикационный синдром:
- болевые ощущения в костях или суставах;
- повышенная утомляемость;
- головная боль;
- значительное снижение аппетита;
- нарушение сна;
- потливость;
- необъяснимое повышение температуры;
- на фоне головной боли может появляться рвота и судорожные приступы;
- потеря массы тела.
Типичен в клинике острого лейкоза у детей геморрагический синдром. Проявлениями этого синдрома могут быть:
- кровоизлияния на слизистых и коже или в суставные полости;
- носовые кровотечения;
- кровотечение в желудке или кишечнике;
- появление крови в моче;
- легочное кровотечение;
- анемия (снижение гемоглобина и числа эритроцитов в крови).
Анемия усугубляется также за счет угнетения бластными клетками красного ростка костного мозга (то есть угнетения образования эритроцитов). Анемия вызывает кислородное голодание в тканях организма (гипоксию).
Проявлениями кардиоваскулярного синдрома являются:
- учащение частоты сердечных сокращений;
- нарушения ритма сердечной деятельности;
- расширенные границы сердца;
- диффузные изменения сердечной мышцы на ЭКГ;
- сниженная фракция выброса на ЭхоКГ.
Проявлением иммунодефицитного синдрома является развитие тяжелой формы воспалительных процессов, угрожающих жизни ребенка. Инфекция может принять генерализованный (септический) характер.
Крайнюю опасность для жизни ребенка представляет и нейролейкоз, клиническими проявлениями которого являются резкая головная боль, головокружение, рвота, двоение в глазах, ригидность (напряжение) затылочных мышц. При лейкемической инфильтрации (пропитывании) вещества мозга могут развиться парезы конечностей, расстройства функции тазовых органов, нарушение чувствительности.
При врачебном осмотре ребенка с лейкозом выявляются:
- бледность кожи и видимых слизистых, может быть землистый или желтушный оттенок кожи;
- кровоподтеки на коже и слизистых;
- вялость ребенка;
- увеличенные размеры печени и селезенки;
- увеличение лимфоузлов, околоушных и подчелюстных слюнных желез;
- учащенное сердцебиение;
- одышка.
Тяжесть состояния нарастает очень быстро.
Схема лечения лейкоза у детей
Детская онкология развивается стремительно из-за увеличения частоты постановки таких диагнозов. В прошлом столетии частота успешного выздоровления ребенка при лейкозе составляла не более 10%, в настоящее время врачи заявляют о готовности вылечить 80% больных – такие показатели указывают на прорыв в онкологии и росте возможностей терапии. Лечить болезнь можно в России или за рубежом. Стоимость терапии в РФ ниже, но и качество воздействия хуже. Полис страхования только частично покрывает затрат. Российские медики не берут тяжелые случай, когда зарубежные коллеги готовы побороться. Доктор Комаровский утверждает, что в России могут вылечить только легкие случаи, в остальном – есть недостаток опыта и аппаратуры.
В отличие от других отраслей медицины, в которых врач способен самостоятельно определять схему лечения, в онкологии существуют протоколы. Лечение детского лейкоза проходит по утвержденным протоколам. Замена препаратов возможна лишь при устойчивости злокачественных клеток к активному веществу и непереносимости отдельных препаратов.
Схема терапии включает 4 фазы:
- индукционная;
- консолидирующая;
- реиндуцирующая;
- поддерживающая.
В течение каждого периода применяют гормональные и противоопухолевые средства. Препараты используют в виде растворов и вливают инфузионно. Важным моментом лечения болезни крови и детей является скорость вливания составов – ее контролирует инфузомат (устройство).
Внимание!
Лечение детей из групп риска требует использования лучевой терапии.
Период лечения в условиях стационара занимает около 4 месяцев. После средства поддерживающей терапии используют дома. Если течение лейкемии тяжелое требуется трансплантация стволовых клеток от родственного донора. Метод используется в Израиле и позволяет продлить ремиссию.
Иммунитет пациента при малокровии существенно снижается, потому в период терапии основной болезни применяют:
- противовирусные средства;
- иммуностимуляторы;
- противогрибковые препараты.
После перенесенного лейкоза ребенку присваивается группа инвалидности. При стойкой ремиссии после лечения 3, первая группа при повторном обострении. Направление на комиссию и заключение о здоровье родителям даст лечащий врач.
Причины возникновения
На сегодняшний день отсутствует единый фактор, который способствует развитию этого опасного заболевания у малышей. Ученые выдвигают лишь новые теории, объясняющие причины болезни. Так, они доказали, что к развитию новообразований крови может привести воздействие ионизирующего излучения. Оно оказывает губительное действие на кроветворные органы.
Взаимосвязь между воздействием излучения и радиации можно доказать и исторически. В Японии после крупнейшего взрыва в Хиросиме и Нагасаки заболеваемость лейкозами у малышей возросла в несколько раз. Японские врачи посчитали, что она превысила среднестатистические значения более, чем в 10 раз!
Существуют также научные версии, что лейкоз развивается после воздействия химически опасных веществ. Исследователи доказали этот факт, смоделировав появление заболевания в лаборатории у подопытных животных. Ученые отмечают, что воздействие некоторых углеводородов, ароматических аминов, азотосоединений, а также инсектицидов способствует развитию новообразований крови. В настоящее время также появились сведения о том, что и различные эндогенные вещества способны вызывать лейкоз. К ним относятся: половые гормоны и стероиды, некоторые продукты обмена триптофана и другие.
Долгое время в научном мире существует вирусная теория. Согласно данной версии, в организме генетически заложены многие онкогенные вирусы. Однако при адекватной работе иммунной системы и отсутствии воздействия факторов извне они находятся в пассивном или не рабочем состоянии. Воздействие различных причинных факторов, в том числе радиации и химических веществ, способствует переходу этих онкогенных вирусов в активное состояние. Данную вирусную теорию предложил в 1970 году Hubner.
Однако не все врачи и ученые разделяют мнение о том, что в организме изначально существуют онкогенные вирусы. Они объясняют это тем, что во всех случаях от больного лейкозом малыша не может заразиться здоровый. Лейкоз не передается воздушно-капельным или контактным путем. Причина заболевания кроется в глубине организма. Многочисленные поломки и нарушения в работе иммунной системы часто приводят к появлению новообразований кроветворных органов у малышей.
В конце XX века несколько ученых из Филадельфии установили, что у малышей, страдающих лейкозом, присутствуют нарушения в генетическом аппарате. Некоторые хромосомы у них несколько короче по размеру, чем у здоровых сверстников. Эта находка послужила поводом для предложения наследственной теории заболевания. Научно доказано, что в семьях, где есть случаи лейкоза, заболеваемость лейкозом встречаются в три раза чаще.
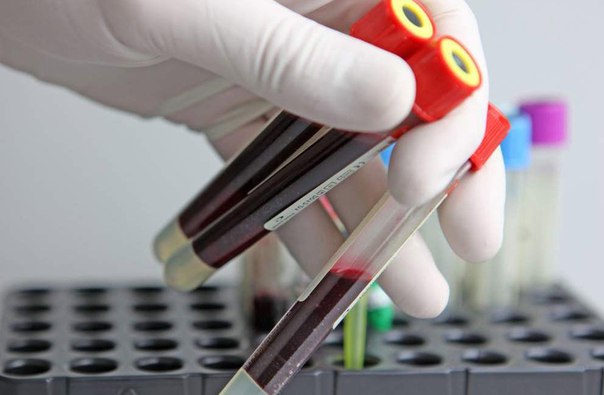
Какие анализы берут при лейкемии у детей
Первое что нужно сделать – обратиться к педиатру. Часто симптомы лейкоза у детей проверяют с помощью анализа крови. Если врач сомневается, вы будете направлены к онкогематологу. Для диагностики вам предложат ряд обследований:
- исследование костного мозга с помощью получения мазка. Самый главный, основной и наиболее точный метод. Специалист прокалывает кость ребенку и получает таким образом биоматериал, необходимый для анализа;
- мазок спинного мозга. Метод определяет есть ли опухоли, из-за которых вырастает число метастазов в мозгу;
- цитохимическое обследование предписано детям, зараженным острой формой лейкемии;для выяснения формы заболевания используется миелограмма. Она позволяет выявить клеточную форму;
- цитогенетический анализ определяет происхождение болезни. Если он носит наследственный характер, они могут дать прогноз течения болезни;
- биопсия лимфоузлов используется при увеличенных лимфатических узлах;
- УЗИ органов брюшной полости. Оно необходимо в связи с тем, что зараженные клетки могут поразить здоровые органы;
- компьютерная томография для определения мест нахождения метастазов;
- магнитно-резонансная томография. МРТ выясняет где именно в теле располагается очаг заболевания. Используется при отсутствии результатов других обследований.
Применяемые методы терапии
Лечение лейкоза у детей важно начать как можно раньше поскольку это онкологическое заболевание развивается быстро и может вызвать необратимые последствия в организме. При проведении терапевтических действий ребенка госпитализируют в специализированную клинику, поскольку важно соблюдение всех правил лечения:
все вещи, используемые ребенком должны быть стерильными
На фон развития заболевания, иммунная система у детей ослаблена и любая инфекция может ухудшить состояние пациента;
при проведении терапии, важно чтобы малыш потреблял обильное количество жидкости;
соблюдение, сбалансированной всеми питательными веществами, диеты;
при развитии инфекционного процесса в организме, пациенту назначают срочный прием антибиотических препаратов.. Цель проводимого лечения, это: уничтожить патологические клетки в организме ребенка, нормализовать функциональность иммунной системы и восстановить количество эритроцитов и тромбоцитов
Для этого применяются следующие методики лечения:
Цель проводимого лечения, это: уничтожить патологические клетки в организме ребенка, нормализовать функциональность иммунной системы и восстановить количество эритроцитов и тромбоцитов. Для этого применяются следующие методики лечения:
- предварительная – устранение патологических клеток крови с помощью приема химиопрепаратов;
- индуктивная – комплексное применение нескольких препаратов, для полного уничтожение пораженных клеток и достижения стадии ремиссии. Курс лечения составляет 1.5-2 месяца;
- консолидация в комплексе с интенсивным лечением – закрепление стадии ремиссии, с исключением возможного рецидива;
- повторное проведение индуктивной терапии – чаще всего применяется при возможных рецидивах, но иногда проводится для профилактики рецидива;
- поддерживающая терапия – нацелена на нормализацию общей функциональности организма и иммунной системы;
- в запущенных случаях возможно проведение оперативного вмешательства, а именно пересадка костного мозга.
Это не доказано и является всего лишь догадкой. Но все-таки существуют некоторые факторы риска, которые могут повлиять на развитие заболевания:
- болезнь Дауна и другие хромосомные отклонения в организме человека;
- отягченная наследственность;
- в качестве последствия после радиоактивного облучения, вызванного взрывом атомной бомбы, аварии техногенного характера или проживанием вблизи АЭС;
- вирусные заболевания, спровоцировавшие нарушения в структуре ДНК;
- потребление большого количества сигарет и пассивное курение.
По статистике, мальчики более подвержены развитию лейкемии, чем девочки. Обычно заболевание диагностируется в период: 2-5 и 10-13 лет, но назвать возрастной показатель или половую принадлежность фактором риска нельзя.
Острый лимфобластный лейкоз у детей: что это такое?
Суть заболевания заключается в следующем. До того, как пойти по одному из путей развития и стать полноценным лимфоцитом, клетка находится в красном костном мозге в зародышевом состоянии. Ее называют клеткой-предшественницей или незрелой клеткой.
Если на этой стадии клетка подверглась мутации, она перестает развиваться по предусмотренному сценарию и приобретает черты атипичности. Такие видоизмененные клетки называют бластами или лимфобластами.
Бластная клетка начинает активно делиться и размножаться, угнетая деление других, здоровых клеток. Множественные лимфобласты заполняют собой костный мозг, затем выходят за его пределы, в кровяное русло пациента, и с током крови разносятся по всему организму. В результате состав крови меняется, а органы и ткани не получают нужного питания. Первыми в такой ситуации страдают лимфоузлы, печень, селезенка и головной мозг – именно сюда в первую очередь направляются лимфобласты.
Сопутствующей патологией, ускоряющей развитие злокачественного процесса в красном костном мозге и крови, являются мутации генов, отвечающих за апоптоз, – гибель клеток с нарушениями в ДНК.
В среднем, время от начала деления бласта до появления первых выраженных симптомов при ОЛЛ составляет 2-3 года.
Стадии ОЛЛ у детей
Теперь, рассказав в целом о том, что это – лимфобластный лейкоз у детей, можем детализировать информацию. В медицинской классификации выделяют несколько стадий этой онкологической патологии.
- Начальный период со слабовыраженными симптомами. На этом этапе ОЛЛ у детей диагностируется в единичных случаях.
- Развернутая стадия патологии. Ее также называют первично-активной. Симптомы становятся заметными, более того, они появляются одновременно или один за другим. Именно на этой стадии у детей чаще всего и выявляют острую лейкемию лимфобластного типа.
- Стадия ремиссии. Для нее характерно удовлетворительное самочувствие пациента и снижение количества бластных клеток в крови. Если этот показатель колеблется в пределах 5-20%, принято говорить о неполной ремиссии. Если же атопичных клеток в крови больного менее 5% — можно вести речь о полной ремиссии.
- Стадия рецидива. О ней врачи говорят при обострении болезни в стадии ремиссии, а также при проявлении вторичных нарушений, связанных с основным заболеванием.
- Терминальная стадия. Самый сложный и тяжелый этап детского рака крови по лимфобластному типу с большим количеством бластных клеток, критичным угнетением кроветворной системы и жизнеугрожающими состояниями.
- Стадия выздоровления. Встречается нечасто, чаще всего, у пациента наступает длительная устойчивая ремиссия. Тем не менее в отдельных случаях врачи имеют основание говорить о полном выздоровлении. Его подтверждают нулевой уровень бластов в крови, полное отсутствие клинических проявлений ОЛЛ и последствий заболевания.
Детская острая лейкемия лимфобластного типа: предпосылки возникновения
Достоверно причины острого лимфобластного лейкоза у детей до сих пор не известны. При одинаковых исходных данных и жизненных обстоятельствах у одного ребенка процесс может запуститься, а у второго – нет.
Предположительно предпосылками для проявления ОЛЛ являются:
- наследственные факторы. Сюда входят генетические мутации, хромосомные патологии, врожденные дефекты генов, а также наличие иных генетических заболеваний, например, синдрома Дауна, анемии Фанкони, некоторых других;
- врожденный иммунодефицит;
- воздействие ионизирующего излучения (радиации) как на самого ребенка, так и на мать во время беременности;
- накапливание в организме солей тяжелых металлов, а также пестицидов, гербицидов и промышленных канцерогенов;
- определенные вирусы – Эпштейн-Барр, вирус папилломы человека некоторых видов, герпес и другие;
- прием ребенком или женщиной во время вынашивания плода большого количества нестероидных противовоспалительных препаратов и антибиотиков, а также иммуносупрессоров и цитостатиков, например, в рамках лечения другого онкологического заболевания.
В группу высокого риска по острому лейкозу лимфобластного типа входят дети мужского пола европеоидной расы в возрасте от 2 до 5 лет, близким родственникам которых уже было диагностировано данное заболевание.
Причины лейкоза у детей
Доказано, что острый лейкоз – «клональная» патология. В результате мутационного процесса, происходящего в кроветворной клетке, происходит сбой ее дифференцировки на стадии незрелых форм (бластов) с дальнейшим их разрастанием (пролиферацией). Образуется злокачественная опухоль, замещающая собой костный мозг и препятствующая нормальному кроветворению. Бласты начинают выходить из костного мозга, попадают в кровь и разносятся по всему организму. Развивается лейкемическая инфильтрация органов и тканей.
Происхождение опухолевых клеток от одной мутировавшей клетки доказывает тот факт, что все они имеют идентичные морфологические, биохимические и иммунологические признаки. Но каковы причины лейкемии у детей и откуда берется клетка-мутант, ученые так до конца и не выяснили.
- наследственная предрасположенность (если кто-то из родственников болел лейкозом, заболевание может проявиться в следующих поколениях);
- генетические нарушения (синдром Дауна, синдром Ли-Фраумени, нейрофиброматоз и др.);
- радиоактивное воздействие на организм ребенка (техногенные аварии, атомные взрывы);
- повышенная солнечная инсоляция, обусловленная озоновыми дырами;
- плохая экологическая обстановка;
- пассивное курение (ребенок постоянно вдыхает воздух с содержащимися в нем продуктами курения);
- нарушение структуры ДНК, спровоцированное вирусными инфекциями.
Причины
Даже по настоящий момент причины, которые могут спровоцировать формирование недуга, полностью не изучены, поэтому имеются лишь теоретические и практические данные о лейкозе. К этим причинам относятся следующие факторы:
- Воздействие радиационного излучения. В процессе деления клеток радиоактивное излучение приводит к мутации последних. Радиация основывается на антропогенном воздействии человеческого фактора. Таким образом, человеческие радиоактивные творения привели к страшным последствиям. Это — и авария на ЧАЭС, и испытание ядерного оружия, и авария на АЭС Фукусима-1. Все эти факторы обуславливают активное формирование у детей лейкоза. Именно в зонах, приближенных к радиоактивным местам, встречается все чаще у детей заболевание рака крови.
- Заражение вирусами. Вирусы поражают клетки, тем самым меняя структуру ДНК. Поражение костного мозга обуславливает нарушение процесса деления хромосом в период размножения клеток. Этот процесс приводит к тому, что у ребёнка образовывается опухолевый отросток клетки.
- Экология. Негативное воздействие на экологию оказывает опять-таки сам человек. Люди винят в заболеваниях экологию, точнее, её ухудшение, а ведь это происходит по причине человеческого вмешательства: выбросы в реки, озера, моря, атмосферу и т. д. Все выбросы являются очень опасными, в процессе, организм накапливает вредные вещества, которые и дают толчок для образования опухолей.
- Инсоляция или солнечное излучение. На фоне выбросов загрязнений и полётов в космос оболочка планеты Земля имеется множество озоновых дыр. Именно по причине этих дыр солнечное излучение становится вреднее с каждым годом. Все знают об этой проблеме, но, увы, она не подлежит решению.
- Вредные привычки. Ну и, конечно, последняя весомая причина, которая может стать причиной рака крови у детей — это вредные привычки их родителей. Известно, что табачный дым для взрослого человека не приносит никакой пользы, а для ребёнка он вовсе опасен. Сложно исключить вероятность развития злокачественной опухоли у ребёнка, мать которого не может воздержаться от курения. Очень опасно кормящим мамам курить, так как табачный дым и вредные вещества попадают в грудное молоко, которым питается ребёнок. К году у ребёнка не исключается развитие дефектов здоровья, в том числе и лейкоза. Также если ребёнок вдыхает сигаретный дым, который исходит от родителей или близких членов семьи, то вредные частицы не фильтруются и попадают прямиком в организм и кровь.
Все вышеперечисленные причины лейкоза являются основополагающими факторами образования злокачественных опухолей у детей. Почему детей? Потому что детский организм является более подверженным и менее защищённым от влияния негативных факторов.
Что же такое лейкоз у детей теперь известно, далее необходимо разобраться, как же проявляется этот недуг и особенно какие первые признаки белокровия. Ведь именно от них зависит возможность вылечивания маленького пациента.
Симптомы лейкоза у детей
Для клинической картины болезни характерно общее ухудшение самочувствия, постоянна слабость, боль в мышцах, снижение активности и повышение температуры тела. Выявить болезнь на ранних стадиях, без проведения лабораторных тестов, невозможно, потому что ее признаки имеют схожесть с простым ОРВИ.
Не всегда болезнь имеет легкое начало, в отдельных случаях клиника проявления схожа с картиной острого сепсиса. Температура тела повышается до критических отметок, развивается ангина и диатез, осложняется дыхание, на коже возникают петехии и экхимозы, проявляется внутреннее кровотечение.
Поскольку лейкоциты отвечают за защиту организма, заподозрить лейкемию можно по увеличению частоты заболеваемости гриппом и ОРВИ. Эти болезни при раке крови сложно поддаются лечению и часто протекают с осложнениями.
Первые признаки
Первые признаки лейкоза у заболевающих, проявляются так:
- сильная утомляемость организма;
- снижение аппетита;
- нарушения сна;
- незначительное, но беспричинное повышение температуры тела;
- быль в мышцах, костях и суставах.
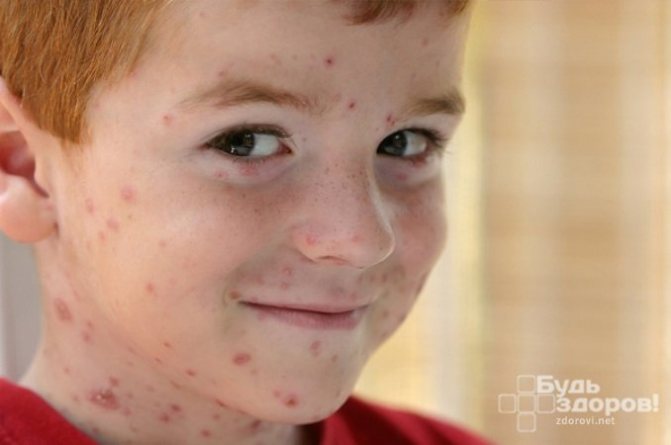
Внимание! Ранние симптомы лейкемии у детей схожи с проявлениями обычной простуды, потому родители вряд ли смогут идентифицировать болезнь самостоятельно и своевременно, поэтому посещать врача нужно регулярно, не пренебрегая необходимостью сдачи крови на анализ. У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна
Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями
У детей симптомы также включают увеличение размеров печени и селезенки, по телу образуются красные пятна. Болезнь может сопровождаться симптомами интоксикации организма, тошнотой, рвотой, диареей и носовыми кровотечениями.
При остром течение
Острый лейкоз у детей проявляется с разной интенсивностью. Эта особенность зависит от степени злокачественности процесса. Измененные клетки поражают организм и активно размножаются, потому клиническая картина отягощается.
Отмечается возникновение таких симптомов:
- снижение гемоглобина;
- анемия, вялость, повышенная утомляемость;
- геморрагический синдром, кровоизлияния;
- кровоточивость десен, кровь из носа, снижение свертываемости крови;
- выраженный иммунодефицит, повышенная восприимчивость к инфекционно-вирусным болезням;
- общая интоксикация: отказ от пищи, неукротимая рвота, лихорадка;
- сосудистые изменения, сбой сердечного ритма;
- желтушность слизистых, склер глаз, кожи;
- увеличение размеров и болезненность узлов лимфатической системы;
- головокружение, острые головные боли;
- парез конечностей.
Лейкоз у новорожденных приводит к отставанию в развитии. Грудной ребенок отказывается от еды, плохо набирает вес, питание обеспечивается искусственно, через капельницу.
Хроническая форма болезни
Хронический лейкоз у детей можно разделить на два вида:
- лимфобластный;
- миелобластный.
Каждое заболевание имеет свои симптомы и требует конкретного воздействия.
При лимфобластном раке крови возникают такие признаки:
- общее истощение организма;
- слабость;
- головокружение;
- гипергидроз;
- увеличение лимфатических узлов;
- увеличение селезенки и печени;
- учащенное сердцебиение;
- нарушение сна.
Внимание! Хронический лейкоз, перенесенный в детском возрасте, имеет последствия для женской и мужской половой системы. У мужчин болезнь провоцирует импотенцию и бесплодие, а у женщин – аменорею
При лимфобластном малокровии прослеживается значительное изменение лейкоцитарной формулы с увеличением массы лимфоцитов в крови до 95 %. Масса тромбоцитов изменяется незначительно или остается заниженной, существенно уменьшается гемоглобин. При хронической форме болезни, ее симптомы могут проявиться спустя 3-8 лет.
Миелобластное белокровие прогрессирует постепенно и провоцирует появление таких признаков:
- боль в скелете и мышцах;
- бледность кожи;
- кровотечение из носа и десен;
- гипергидроз;
- потеря веса;
- слабость.
Эпидемиология. Причины.
Чаще всего рак крови у ребенка возникает в возрасте от 2 до 5 лет. 95-98% всех случаев – острые лейкозы, 2-5% — хронический миелолейкоз. Хронические лимфоидные лейкозы в детском возрасте до сих пор не встречались. Из острых лейкозов 78-80% — лимфобластные.

Причины лейкоза у детей сводятся к изменениям в генах кроветворной клетки. Усиливается активность генов, отвечающих за размножение и тормозится активность тех, которые контролируют созревание и естественную гибель клеток. Раз появившись, раковая клетка начинает бесконтрольно делиться, формируя пул своих клонов.
Изменить состояние генома клетки могут канцерогенные факторы
Биологические. Доказана связь вируса Эпштейн Бара и лимфомы Беркита, вируса Т-клеточного лейкоза человека I и соответствующего лейкоза. Известны и другие онкогенные вирусы, например, вирус папилломы человека провоцирует рак шейки матки. Вирусы не могут размножаться сами, поэтому они внедряются в геном клеток, вызывая его изменение.
Химические. На сегодня известно 1500 соединений, обладающих канцерогеныыми свойствами.
Физические (проникающая радиация, рентгеновские лучи, высокодозное излучение при лечении злокачественных опухолей). Как правило, их воздействие проявляется через 5-10 лет, это подтвердил опыт наблюдения за врачами-ренгенологами, ликвидаторами аварий, больными, подвергавшимися лучевой терапии
Поэтому говоря о том, какие причины вызывают возникновение лейкоза у детей, физические факторы можно не принимать во внимание.
Но одного воздействия канцерогенов недостаточно для того, чтобы развился рак крови у детей. Нормальная иммунная системы быстро обнаруживает и уничтожает чужеродные клетки. Поэтому лейкоз у детей возникает не только когда есть причины – воздействие онкогенных факторов, но когда имеется генетическая предрасположенность к возникновению рака: при многих лейкозах выявляются хромосомные дефекты, которые, помимо всего прочего, служат и прогностическими факторами. Имеет значение и снижение противоопухолевой сопротивляемости пациента. В любом организме патологически измененные клетки возникают постоянно, но нормально работающая иммунная система обычно успешно с ними справляется.
Причины лейкоза у детей
В основе патологии лежит мутация в костном мозге, которая запускает появление бластов. На развитие лейкемии влияют такие группы причин:
- Наследственность – под влиянием ретровирусов появляются мутантные гены. Они передаются от родителей и становятся активны уже у новорожденного. Лейкоз развивается, когда снижается иммунитет. Риск появления лейкемии у ребенка, братья и сестры которого имеют эту патологию, повышен. В случае близнецов он составляет 25%.
- Вирусное инфицирование – микроб встраивается в геном клетки после частых рецидивов ОРВИ, ветрянки, мононуклеоза. Так появляются онкогены и образуются опухоли. Особую опасность представляют болезни, которые поражают нервную систему. Теорию доказали опыты на животных.
- Радиационное излучение – оказывает влияние на лиц, которые находились рядом при взрывах на атомной станции, техногенных авариях. Теорию подтверждают частые случаи лейкоза на Хиросиме и в Чернобыле.

Факторы, повышающие риск развития детского лейкоза
Рак крови часто наблюдается у лиц с первичным иммунодефицитом и другими врожденными патологиями:
- синдромы Ли-Фраумени, Блума, Клайнфельтера;
- болезнь Дауна;
- анемия Фанкони;
- полицитемия.
Риск развития детского лейкоза повышается при влиянии на беременную таких факторов:
- частое облучение во время рентгена, томографии;
- алкоголь, наркотики.
Вторичный лейкоз у ребенка развивается под воздействием таких причин:
- лучевая терапия и прием цитостатиков при лечении другой онкологии;
- пассивное курение;
- лекарства, которые изменяют состояние костной ткани;
- постоянное излучение от компьютера.

Стадии
При дифференцированных лейкемиях острого типа процесс протекает поэтапно и проходит три стадии.
- Начальная – симптомы выражены в незначительной степени, часто начальная стадия проходит мимо внимания больного. Иногда лейкемия выявляется при случайном исследовании крови.
- Стадия развернутых проявлений, с четкими клиническими и гематологическими признаками болезни.
- Терминальная – отсутствие эффекта от цитостатической терапии, выраженное угнетение нормального кроветворения, язвенно-некротические процессы.
Ремиссия при острой лейкемии может быть полной или неполной. Возможны рецидивы, каждый последующий рецидив прогностически более опасен, чем предыдущий.
Хронические лейкемии характеризуются более доброкачественным и длительным течением, периодами ремиссий и обострений. Различают три стадии хронической лейкемии.
- Хроническая стадия – характеризуется постепенно нарастающим лейкоцитозом, увеличением перепроизводства гранулоцитов, склонностью к тромбоцитозу. Болезнь на этой стадии, как правило, протекает бессимптомно или проявляет себя незначительно выраженными признаками гиперметаболизма, анемическим синдромом.
- Стадия акселерации – изменение картины крови, отражающее снижение чувствительности к проводимой и ранее эффективной терапии. У большинства больных нет новых характерных клинических симптомов или они выражены неотчетливо.
- Стадия бластного криза (острая стадия) – резкое снижение уровня эритроцитов, тромбоцитов и гранулоцитов, что приводит к появлению внутренних кровотечений, язвенно-некротических осложнений, развитию сепсиса.
При недиффиренцируемых и малодифференцированных формах лейкемии стадийность патологического процесса отсутствует.